在宅医療におけるACP―呼吸不全患者への対応を中心に―
公開日:2021年1月29日 09時00分
更新日:2024年8月14日 10時08分
こちらの記事は下記より転載しました。
三浦 久幸(みうら ひさゆき)
国立長寿医療研究センター在宅医療・地域医療連携推進部長
はじめに
呼吸不全は、主に慢性閉塞性肺疾患(COPD)に代表される慢性呼吸不全と肺炎、特にCOVID-19に代表される急性呼吸不全に分けられる。Lynnら1)による人生の最終段階に至る3つの軌道の中で、慢性呼吸不全については、がんや認知症とは異なり、増悪と寛解を繰り返しながら重症化していく。呼吸不全に対する日常的治療は人生の最終段階においては苦痛に対する疼痛ケアともなり得るため、同じ医療行為が、病期により、治療と緩和ケアの両側面を持つことになる。このことはしかしながら、人生の最終段階においても積極的な治療の中で、十分な緩和ケアを受けることなく最期を迎えるリスクを高めることともなり、病気が進行していく中でのその都度のアドバンス・ケア・プランニング(ACP)が重要となる。
一方、COVID-19肺炎に代表される急性呼吸不全は、急速な経過をとる。この場合も事前に自分の人生の最終段階における医療・ケアについて考えた経験がない人やその家族は、たとえ延命処置をしても助かる見込みが少ない状況であっても積極的な治療を希望するケースが多くなる。つまり、慢性、急性呼吸不全いずれにおいても、より早い時期でのACPは重要となる。
呼吸不全における医学的分岐点
呼吸不全においては、表1に示すように、薬物療法から間欠的鎮静までの主に以下の①~⑦の医学的分岐点がある。
| 処置 | 具体例 |
|---|---|
| ①薬物療法 |
|
| ②呼吸リハビリ | 非がん性呼吸器疾患に対しての肺理学療法、運動療法、排痰法など |
| ③在宅酸素療法 | 酸素濃縮器等供給源の選択、吸入デバイスの選択など |
| ④NPPV | 実施する利点と実施の可否、機器の選択など |
| ⑤気管内挿管もしくは気管切開による人口呼吸療法(TPPV) | 実施する利点と実施の可否、機器の選択など |
| ⑥モルヒネ投与 | 投与開始の有無および時期の判断 |
| ⑦間欠的鎮静/持続的深い鎮静 | 投与開始の有無および時期の判断 |
①薬物療法(COPDに対する長時間作動型抗コリン薬の吸入など)、②呼吸リハビリ、③在宅酸素療法、④非侵襲的陽圧換気療法(NPPV)、⑤気管内挿管もしくは気管切開による人工呼吸療法(TPPV)、⑥モルヒネ投与、⑦間欠的鎮静/持続的深い鎮静であるが、いずれも処置などを開始するかどうか、その時期をどうするのかの判断を行う、いわゆる「医学的分岐点」として重要である。
医療・ケアチームは上記の各医療行為に関し、本人・家族側によく説明し、本人・家族側の話をよく聞き、どうすべきかを一緒に考えつつ、本人・家族の意向を知ることができるような対話を重ねることが重要である。ほんの断片的な情報でも、本人・家族の意向の表出と思われるような情報を得た場合は記録し、意思決定支援に活かす必要がある。
医学的分岐点における意思決定支援法─Shared Decision Making(SDM)
表2に海外で進められている意思決定支援法Shared Decision Making(SDM)の定義を示した。以前は医師主導で治療方針を決定するパターナリスティック・デシジョンが主流であったが、その後、患者の権利意識の高まりとともに、インフォームド・コンセントに代表されるインフォメーション・モデルが広まってきた。このインフォメーション・モデルは患者の自律を基調とした「自己決定」が基本であるが、実際の医療現場におけるインフォームド・コンセント(IC)は、特に高齢者における医療決定のように、複数の不確定な選択肢が存在する局面(生命維持治療を行うかどうかも含め)においては適応がむずかしく、また、ICにおいては必ずしも患者本人の価値観や人生の目標などを考慮したプロセスも規定されていない。
表2 Shared Decision Making(SDM)とは
(Elwyn G, et al.: Implementing shared decision making in the NHS. BMJ 2010; 341: c5146より著者作成)
- SDMは医療者と患者が最も利用可能なエビデンスを利用しながら一緒に決定するアプローチである。
- 患者は利用可能なスクリーニング、治療、管理方法の選択肢およびその個々の選択肢それぞれのメリット、デメリットについて考えることが推奨される。このためには患者が自らの治療選好を伝えることができ、最も良い治療過程の選択ができるように支援することが必要である。
- SDMは患者の自律を尊重し、患者の参加を促進する。
一方、SDMは、医療専門職が、エビデンスやexpert opinionに基づき、複数の選択肢それぞれのメリットとデメリットを説明し、患者は自らの価値観や目標をもとに、専門職とともに話し合い、一緒に決めていくというプロセスである。特に疾患が進んだ時期において生命維持治療を行うかどうかは本人のQOLを考慮して決定されるため、本人の価値観をいかに把握し、意思決定に反映させていくかは大変重要となる。上述した医学的分岐点の折々にSDMのスキルを用いて意思決定支援をすることが求められる。
在宅医療においてACPを開始するタイミング
表3に主に慢性呼吸不全患者における本人や家族のおかれた状況ごとのACP開始のタイミングを示した。在宅医療の開始から大まかに時系列で示した。
表3 在宅医療において本人の意向を知るために医療・ケアチームが言葉をかけるタイミング(会田薫子、三浦久幸ら:令和2年度 国立研究開発法人日本医療研究開発機構:長寿科学研究開発事業「呼吸不全に対する在宅緩和医療の指針に関する研究」班会議資料より作成)
まず、①病院入院から在宅医療への移行期の退院時カンファレンス時など、在宅医療が開始/再開されたことで意向や意思を確認しなければならない状況のときである。他に②日々の医療・ケアの中で、本人の何らかの思い(願い、大切なこと、嫌なこと、気がかりなど)が表出されたとき、③病状の進行時やADLの低下時など、心身機能や状態に変化がみられ、治療やケアなどの援助を検討していかなくてはならない状況、④身体状態が最終段階に入り、本人の人生の終わりに向けて寄り添っていく状況、⑤本人の病状や治療・ケアに関して質問したり、疑問や不安を表出するなど、家族から意思の表出があったとき、⑥家族に不安や負担感が生じていると推察される状況のとき、そして⑦体重減少や1秒量の低下、心不全の合併など、医療的に呼吸不全増悪が考えられるときである。
在宅医療における慢性疾患患者の場合は、急速な経過を辿るがんとは異なり、時間をかけて信頼関係を築くことができるメリットがある。病状進行の過程で生じるエピソード(患者家族の入院など)を機会に本人の価値観を知り、今後の治療を一緒に考える時間を少しずつ増やしながら、最終的にはEOL(End of Life)期の医療をともに考えていく、このプロセスそのものが大切である。
超高齢社会となり疾患を患いながら独居で暮らしている高齢者も増加している。COPDの病態や臨床経過、治療への反応には個別性が高いため、テーラーメイドな情報提供を心がける必要がある。最期を過ごしたい場所として在宅を希望するケースが多いが、総合病院や当該施設の勤務医への厚い信頼を寄せ続け、精神的に依存するケースがあることも忘れてはならない。独居で生活している高齢者の中には、家族と疎遠になっているケースもあるかもしれない。家族への連絡や検死など急変時や死後の対応についても、本人はもちろん支援者も安心できるように話し合っておくことも大切である。
慢性呼吸不全患者へのACPのこれまでのエビデンス
COPDの人へのACP対話に関する系統的レビュー2)では、対話に影響を及ぼす9つの視点、すなわち①ACPや疾患に関する基本的知識、②死生観など情緒面、③将来に向けての計画など価値観の醸成、④いつ、⑤だれが、⑥どこで、⑦何に関して、⑧どのような方法で対話を行うか、そして⑨意思決定した事項関連要素を特定し、それらの関連を統合したマップを作成している。
進行期のCOPDおよび心不全の人へのOnline decision aid "Making Your Wishes Known(MYWK)"を用いたACPを行ったコホート研究3)(白人48人、不確定1人)では、MYWK使用により高い満足度とACPの知識の増加が得られたと報告しており、MYWKがCOPDおよび心不全の人においてACPを促進する有用なツールになる可能性が示唆されている。
在宅医療における慢性呼吸不全患者へのACPの特徴
平川ら4)のフォーカスグループインタビューによる在宅医療・介護専門職への調査では、慢性呼吸不全患者へのACPの実践において、以下の5テーマが抽出されている。①日常からの意思決定支援の重要性、②意思決定における倫理面での困難感、③チームでの情報共有と協働の必要性、④高い面接技能、⑤ACP啓発の必要性である。
すなわち、ACPは延命処置などの選択の局面だけでなく、日頃からの日常の会話の中で本人の価値観を把握するなどの対応が必要であること、経験のある医療職は倫理ジレンマに遭っても最善の選択をするような動きができる一方で、介護専門職は人生の最終段階の倫理的にむずかしい局面を避ける傾向にあること、多職種のチーム間での情報共有や協働は不可欠であること、意思決定支援には高い面接技能が必要であること、ACPの知識が広がるような活動が必要であることであった。
在宅医療では、病院と異なり、医療・介護専門職は慢性疾患を持つ人と長い時間をかけて信頼関係を築き、話し合いができるため、日頃からの本人の価値観等が把握しやすい利点があるといえる。一方、ACPの実践のためには医療倫理の知識習得、高い意思決定支援のスキルが必要であり、さらに多職種協働でACPを進める必要があるといえる。
急性呼吸不全、特にCOVID-19とACP
海外からの報告が主であるが、COVID-19重症患者におけるACPについては、より早期のACPとACPの一連の活動である、EOL期の最終的な話し合い[Goals of Care(GOC)Discussion]の双方を含めて検討されている。欧米の先進国では、COVID-19によって、ACPの重要性が平常時よりもさらに増していると報告されている5),6)。
Curtisら5)は、COVID-19の進行期においても、意思決定能力があれば、GOC Discussionにおいて、患者の価値観や人生の目標を早めに引き出したうえで、DNAR(Do Not Attempt Resuscitation:心肺蘇生を望まない)などの意向を確認するべきと報告している。急性疾患については、従来のインフォームド・コンセントでは患者・家族が意思決定できず、たとえ医学的に積極的な治療の適応がないと思われる場合も、延命治療を選択する傾向が強くなる。このため、患者に決定責任を負わせるのではなく、患者の価値観や目標をもとに、医師が決定責任を負い、治療方針を提示して、患者・家族が追認するインフォームド・アセントによる意思決定を勧めている。
英国ではNIHによるNICEガイドライン6)では、治療決定においてACPにより話し合われた内容を考慮するように記載されている。英国緩和医療協会7)はCOVID-19の治療ガイダンスの中で、同様にGOC Discussionの必要性を強調している。COVID-19におけるGOC Discussionにおいては感染予防のために、マスクやフェイスシールド越しに、あるいは家族に対しては電話やインターネット8),9)を用いての対話を余儀なくされ、十分な対話が困難な状況であり、コミュニケーション能力の高い緩和ケアチームの協力を得ることなどが提案されている。
日本老年医学会は「新型コロナウイルス感染症(COVID-19)流行期において高齢者が最善の医療およびケアを受けるための日本老年医学会からの提言―ACP実施のタイミングを考える―」10)を公表し、特にCOVID-19に罹患する前からのより早期のACPの重要性などを報告している。
図はCOVID-19により重篤化を経て亡くなる症例を想定した場合の、ACP実施時期を示している。肺炎を発症した場合、重症化し、人工呼吸器などの生命維持治療を受けるかどうかまでは数週間の経過であり、COVID-19陽性後にACPを行う時間的、精神的余裕のない状況で、冷静に今後の治療方針を考えるのは極めてむずかしいといえる。加えて、図に示したように、発症後は本人の代弁者の役割を果たすべく、家族も病院への来院ができないなど、たとえTelemedicineなどを用いたとしても家族とのコミュニケーションが取りにくい状況である。
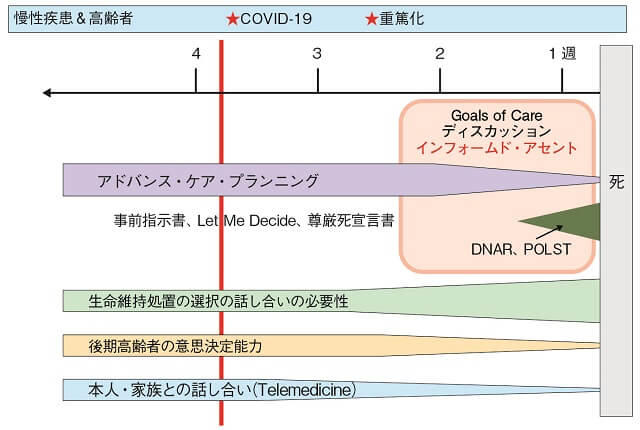
Lapidら11)は人生の最終段階における本人の価値観や意向について事前に話し合っていなかった場合、COVID-19流行期にACPを行うとしても、その意思決定が、感染症流行の恐怖に伴う情緒的変化により影響を受けてしまうため、COVID-19感染の前におけるACP実施の重要性を強調している。
おわりに
今回、COPDに代表される慢性呼吸不全とCOVID-19肺炎に代表される急性呼吸不全双方を取り上げて、それぞれのACPについて考察した。在宅医療の現場で時間をかけてACPが行える慢性疾患と、数週間で急速に進行するCOVID-19肺炎のACPとは質的に違うもので、強いて言うとCOVID-19に罹患してからのACP施行は極めて困難と考えられる。COVID-19罹患後の意思決定は、医療専門職主体にならざるを得ないが、この際にパターナリズムにならないようにする、患者と医療専門職双方の心構えが必要である。
在宅医療においては在宅医、訪問看護師、ケアマネジャーなど多職種が意思決定支援に関われるメリットがある。意思決定支援の場において家族が立ち会っていることも多く、代弁者を決めやすいというメリットもある。在宅医療の日常の中で、いかにACPを実践していくかが、慢性疾患対応だけではなく、COVID-19流行期においても重要となる。
文献
- Lynn J, Adamson DM.: Living well at the End of Life. WP137,Rand Corporation, Santa Monica, 2003.
- Wong JS, Gottwald M.: Advance Care Planning Discussions in Chronic Obstructive Pulmonary Disease: A critical review. J Palliat Care. 2015; 31: 258-264.
- Van Scoy LJ, Green MJ, Dimmock AE, et al.: High satisfaction and low decisional conflict with advance care planning among chronically ill patients with advanced chronic obstructive pulmonary disease or heart failure using an online decision aid: A pilot study. Chronic Illn. 2016; 12: 227-235.
- Hirakawa Y, Aita K, Nishikawa M, Arai H, Miura H.: Facilitating advance care planning for patients with severe COPD: a qualitative study of experiences and perceptions of community physicians, nurses and allied health professionals. Home Healthcare Now. 2020 (in press).
- Curtis JR, Kross EK, Stapleton RD.: The Importance of Addressing Advance Care Planning and Decisions About Do-Not-Resuscitate Orders During Novel Coronavirus 2019 (COVID-19).JAMA 2020: 323; 1771-1772.
- National Institute for Health and Care Excellence (NICE): Managing COVID-19 symptoms (including at the end of life) in the community: summary of NICE guidelines. BMJ. 2020; 369:m1461.
- Association for Palliative Medicine of Great Britain and Ireland:COVID-19 and Palliative, End of Life and Bereavement Care in Secondary Care. 2020.
- Humphreys J, Schoenherr L, Elia G, et al.:Rapid Implementation of Inpatient Telepalliative Medicine Consultations During COVID-19 Pandemic. J Pain Symptom Manage. 2020; 60: e54-e59.
- Mercadante S, Adile C, Ferrera P, et al.: Palliative Care in the Time of COVID-19. J Pain Symptom Manage. 2020; 60: e79-e80.
- Lapid MI, Koopmans R, Sampson EL, et al.: Providing quality endof-life care to older people in the era of COVID-19: perspectivesfrom five countries. Int Psychogeriatr. 2020; 1-8.
筆者

- 三浦 久幸(みうら ひさゆき)
- 国立長寿医療研究センター在宅医療・地域医療連携推進部長
- 略歴
- 1990年:ドイツゲッティンゲン大学研究員、1993年:名古屋大学大学院医学研究科修了、医学博士、1994年:岡崎国立共同研究機構生理学研究所助手、1995年:名古屋大学医学部老年科医員、2006年:国立長寿医療センター外来診療部外来総合診療科医長、2012年:国立長寿医療研究センター在宅連携医療部長、2019年より現職
- 専門分野
- 老年医学、臨床倫理学、在宅医学
転載元
機関誌「Aging&Health」アンケート
機関誌「Aging&Health」のよりよい誌面作りのため、ご意見・ご感想・ご要望をお聞かせください。
お手数ではございますが、是非ともご協力いただきますようお願いいたします。
