高齢者の下部尿路機能障害の治療戦略
公開日:2020年10月30日 09時00分
更新日:2024年9月 9日 16時15分
こちらの記事は下記より転載しました。
関戸 哲利(せきど のりとし)
東邦大学医療センター大橋病院泌尿器科教授
はじめに
下部尿路機能障害は加齢に伴って増加し、患者あるいは介護者の生活の質(QOL)の低下を引き起こす。さらに、病態によっては腎機能障害や重症複雑性尿路感染症の原因となり、生命予後にも影響を及ぼす。本稿では、過活動膀胱、前立腺肥大症、低活動膀胱、夜間頻尿について最近の話題を中心に概説する。
過活動膀胱(OAB)
1.定義
「尿意切迫感を必須の症状とし、昼間頻尿や夜間頻尿を伴い、切迫性尿失禁は伴う場合と伴わない場合がある」という症状症候群である。
2.診断
OAB症状質問票(OABSS)を用いるとともに、問診、身体診察、尿検査、男性では前立腺特異抗原(PSA)測定によって、尿路感染症や泌尿器科専門医に相談すべき病態を除外する必要がある。
3.治療
行動療法、薬物療法、低侵襲外科的治療の3つの治療法がある。
(1)行動療法
飲水指導、カフェインなどの摂取制限、膀胱訓練、骨盤底筋訓練(PFMT)などが含まれる。高齢者での安全性・有効性を検討した報告はほとんどないのが現状である。
(2)薬物療法
①抗コリン薬(AM) vs. β3受容体作動薬
AMは数種類あるが、高齢者におけるエビデンスには薬剤間で差が認められる。高齢者あるいは合併症を有する高齢者に的を絞ったプラセボ対照比較試験が複数行われ、安全性・有効性が検証されたAMとしてはフェソテロジンがあげられる1)。しかし、高齢者では、「総抗コリン負荷」低減の観点から2)、抗コリン薬を第一選択薬とはしづらい状況にある。もう一方のβ3受容体作動薬に関しては、65歳以上の地域在住高齢者におけるプラセボ対照比較試験の結果が報告され、高齢者における認知機能を含めた安全性・有効性が検証された3)。本邦で行われた大規模市販後調査においても高齢者における安全性・有効性が示されている4)。さらに、後ろ向き症例対照研究ながら、新規の抗コリン薬服用は、新規のβ3受容体作動薬服用に比べて認知症のリスクを上昇させたとの報告もあり[ハザード比1.23(95%CI:1.12-1.35)]5)、高齢者における第一選択薬としてはβ3受容体作動薬のほうが望ましいと考えられる。
OAB治療薬の見逃されがちな有害事象として、心血管系への影響がある。AM、β3受容体作動薬とも、臨床的に問題となる心拍数、血圧、QTcの上昇や延長を来たさないということになっているが、「重篤な心疾患」は、β3受容体作動薬のビベグロンが慎重投与である以外、他のAM、β3受容体作動薬はすべて禁忌である。心血管系合併症を有する高齢者への投与に際しては、この点に注意すべきである。
②中枢性コリンエステラーゼ阻害薬と抗コリン薬(AM)との併用
認知機能低下例では中枢性コリンエステラーゼ阻害薬が処方されている場合があるが、このような患者に対するAM投与の是非に関しては結論が出ていない6)。
(3)低侵襲外科的治療
行動療法かつ/または薬物療法を少なくとも12週間行っても改善が得られないOABは、難治性OABと定義されている。難治性OABに対しては、OAB症状の原因を十分に精査する必要がある。その結果、特発性難治性OABと診断された場合には、仙骨神経刺激療法あるいはA型ボツリヌス毒素膀胱壁内注入手術が選択肢となる。高齢者に対してこれらの治療を実施する場合には症例の選択を十分に行うことが必要であろう7)。
前立腺肥大症(BPH)
1.定義
BPHは、下部尿路症状(LUTS)、良性前立腺腫大(BPE)、BPEによる膀胱出口部閉塞(BOO)の3つを有する病態である。BOOによる高圧排尿は、膀胱機能を障害し、初期には膀胱は過活動状態となり、進行すると膀胱収縮力の低下が生じる。BPHは進行性の疾患であり、外科的治療に至る危険因子(表1)も報告されている8)。このような危険因子を有する高齢者においては、外科的治療のタイミングの見極めも重要となる。
| 年齢 | ≥70歳 |
|---|---|
| 国際前立腺症状スコア | ≥20(重症) |
| 前立腺体積 | ≥30~40mL |
| 尿勢(最大尿流量) | ≤10~12mL/s |
2.診断
LUTSは国際前立腺症状スコアや問診で、BPEは、以前は直腸診、現在は超音波検査による前立腺体積計測で、BOOは尿流測定と残尿測定で評価する。超音波検査では前立腺の膀胱内突出長の評価も行われ、これが10mm以上の場合、BOOに対する陽性的中率は70%以上とされている9)。
3.治療
行動療法、薬物療法、外科的治療の3つの治療法がある。行動療法に関しては紙数の関係で割愛する。
(1)薬物療法
下部尿路選択的なα1受容体遮断薬(α1B)あるいはホスホジエステラーゼ阻害薬(PDE5I)が第一選択薬となる。高齢者では若年者よりも起立性低血圧の発生に注意すべきであるとはいえ、下部尿路選択的α1Bは高齢者においても有効かつ安全と考えられる。なお、α1B長期投与の認知機能への影響に関しては、ありとする報告となしとする報告とがあり、現時点では結論が出ていない10)。PDE5Iは、第Ⅲ相臨床試験の組入基準の関係で、対象となった患者の年齢層がα1Bの臨床試験よりも5~10歳程度若く、高齢者でのアウトカムは明確ではなかった11)。しかし、最近、高齢者においても有効かつ安全であることが報告されている12)。
30mL以上のBPEを有するBPHに対しては、5α還元酵素阻害薬(5αRI)を投与することによりBPHの進行(症状悪化、尿閉、手術移行など)を抑制する効果があることが知られており、高齢者での有効性・安全性も報告されている13)。5αRIはPSAを低下させるため、高齢者では、5αRI投与後のPSAの推移を十分に評価する必要がある。最近の米国からの報告によれば、高齢者において、5αRI服用患者は服用していない患者に比べて前立腺がん特異的死亡率が有意に高率であったとされている14)。内服開始後、半年以上経過した段階でPSAが投与前値の50%前後まで低下しない、あるいは経過中、一度低下したPSAが上昇傾向に転じた場合には前立腺がんの精査を行うべきである。
(2)外科的治療
外科的なBOOの解除は有効性が高く、尿閉や症候性尿路感染などを繰り返す場合には外科的治療が考慮される。これまで標準術式は経尿道的前立腺切除術であったが、近年、大きな肥大症にも適用可能で術中出血量が少なく、術後の肉眼的血尿の改善も速やかなことから、レーザーを用いた経尿道的前立腺核出術が普及している。さらに、レーザーによる蒸散術も普及し始めている。全身的な合併症はあるが手術による閉塞解除以外では尿道カテーテル留置からの離脱が困難な症例、抗血栓療法が中断困難な症例、入院期間を可及的に短くしたい症例などへの蒸散術の適用に期待が集まっている。レーザー機器の進歩により外科的治療は安全性・有効性の点で格段の進歩を遂げており、外科的治療に至るリスク因子を複数有する高齢者においては、薬物療法の継続と外科的治療との利害得失を十分に検討すべきであろう。
低活動膀胱(UAB)
1.定義・診断基準
国際禁制学会によるUAB症候群の定義は、「尿勢低下、遷延性排尿(排尿遅延)および腹圧排尿で特徴づけられ、残尿感はある場合とない場合があり、ときに蓄尿症状を伴う」というものである15)。一方、低活動膀胱が、主として膀胱の収縮障害(排尿筋低活動)に起因するとの考えから、排尿機能学会のワーキンググループから表2のような診断基準も提唱されている16)。
表2 初期診療における排尿筋低活動の臨床的診断基準
(吉田正貴,山口脩,関戸哲利,他. 日排尿会誌 201916)より作成)
2.治療
高齢者の治療に関しては明確な指針がないのが現状である。米国泌尿器科学会の慢性尿閉の診療アルゴリズム上は、症候性の慢性尿閉(残尿増加による下部尿路症状や症候性尿路感染を伴うもの)、あるいは膀胱内圧が高圧となる慢性尿閉(水腎症などの腎障害を伴うもの)に対しては治療的介入が推奨されている。一方、無症候性かつ非高圧の慢性尿閉に関しては経過観察も選択肢として提示されている17)。
UABの薬物療法に関しては、有効性・安全性の点で十分なエビデンスのある薬剤がない。現在、経験的に用いられている副交感神経刺激薬(ムスカリン受容体作動薬、末梢性コリンエステラーゼ阻害薬)は下部尿路選択的とはいえず、高齢者ではコリン作動性クリーゼといった致命的有害事象に注意する必要がある。また、UABには尿道弛緩不全も関与していることが判明しており、尿道の器質的・機能的閉塞がある場合には投与禁忌となっている副交感神経刺激薬は使いにくい。α1Bとの併用投与も選択肢となるが、女性では下部尿路選択的α1Bが保険適用となっていない点が問題である。なお、副交感神経刺激薬と認知症治療薬である中枢性コリンエステラーゼ阻害薬との併用に関しては、中枢性コリンセステラーゼ阻害薬の添付文書上は「併用注意」となっており、副交感神経刺激薬のUABに対するエビデンスが乏しいことを考慮すると、併用投与することは勧められない。
夜間頻尿
1.定義
臨床的には夜間就寝中に2回以上排尿のために起き、患者あるいは介護者が治療を希望するものを指す。本年、約10年ぶりに夜間頻尿診療ガイドライン18)が改訂され、注目を集めている。
2.診断
夜間頻尿には多因子が関与するが、診断・病型分類には排尿日誌が重要であり、今回のガイドラインでも可能な限り排尿日誌を用いることが推奨されている(推奨度A)18)。
3.治療
行動療法と薬物療法があるが、行動療法の占めるウエイトが大きい。
(1)行動療法(表3)
最もよく行われるのは飲水指導と塩分摂取制限である19)。
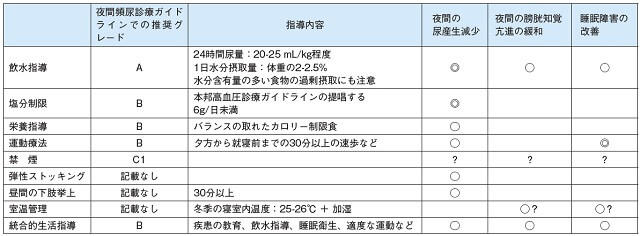
(2)薬物療法
①膀胱蓄尿障害
原因としてはOABあるいはBPHの場合が多い。このため、先述したOABやBPHに対する薬物療法を行う18)。ただし、OABあるいはBPH治療薬の夜間頻尿に対する効果は限定的である。
②夜間多尿
心不全やコントロール不良の高血圧、睡眠呼吸障害など原疾患の治療を優先すべき病態がなく、行動療法や膀胱蓄尿障害に対する治療が十分に行われている状況であれば、男性においては低用量デスモプレシン口腔内崩壊錠が適応となる18)。従来、高齢者に対するデスモプレシンの投与は、安全性の観点から推奨されていなかった。一方、低用量口腔内崩壊錠は高齢者に対する安全性が示されたため、諸外国・本邦のガイドラインとも推奨しうる薬剤として位置づけられるに至った(今回のガイドライン上は推奨グレードA)18)。高齢者では常用量(50㎍/日)の半量(25㎍/日)からの開始を考慮するなど慎重な対処が求められる。投与開始後は1週間以内(3~7日)、1か月後、以後は定期的な血清ナトリウム測定が必要であり、135mEq/L未満を認めた場合には中止する必要がある。この他、水中毒を示唆する症状や下腿浮腫の出現・増悪、3日で2kg以上の体重増加を認めた場合、感染性疾患や胃腸炎など体液バランスに異常を来たす疾患に罹患した場合なども投与を中止する。禁忌項目もいくつかあるので、添付文書に準拠した適正使用に努めることが、特に高齢者においては肝要である。
③睡眠障害
ベンゾジアゼピン系睡眠薬は筋弛緩作用による転倒・骨折の観点から高齢者においては推奨されない点に注意が必要である18)。
おわりに
OAB、特に難治性OABに対しては低侵襲外科的治療の選択肢が増えており、薬剤の交替療法を続ける前に専門医への相談を検討すべきであろう。BPHに関しても広く普及している外科的治療があるため、高齢者においても、内科的治療で改善が認められない場合には、一度は泌尿器科専門医に相談し、手術のタイミングを失しない配慮が必要である。UABの治療に関しては今後の発展が期待される。夜間頻尿に関してはガイドラインが改訂され、関連診療科の連携体制の向上や、低用量デスモプレシン口腔内崩壊錠に関する本邦の実臨床での高齢者における検討結果などが待たれるところである。
文献
- Wagg A, Arumi D, Herschorn S, et al.: A pooled analysis of the efficacy of fesoterodine for the treatment of overactive bladder, and the relationship between safety, co-morbidity and polypharmacy in patients aged 65 years or older. Age Ageing. 2017; 46: 620-626.
- Shiota T, Torimoto K, Okuda M, et al.: Cognitive burden and polypharmacy in elderly Japanese patients treated with anticholinergics for an overactive bladder. Low Urin Tract Symptoms. 2020; 12: 54-61.
- Griebling TL, Campbell NL, Mangel J, et al.: Effect of mirabegron on cognitive function in elderly patients with overactive bladder: MoCA results from a phase 4 randomized, placebo-controlled study (PILLAR). BMC Geriatr. 2020 ;20 :109.
- Yoshida M, Nozawa Y, Kato D, et al.: Safety and effectiveness of mirabegron in patients with overactive bladder aged ≥75 years: Analysis of a Japanese post-marketing study. Low Urin Tract Symptoms. 2019; 11:30-38.
- Welk B, McArthur E: Increased risk of dementia among patients with overactive bladder treated with an anticholinergic medication compared to a beta-3 agonist: a population-based cohort study. BJU Int. 2020 Mar 13. doi: 10.1111/bju.15040.
- Triantafylidis LK, Clemons JS, Peron EP, et al.: Brain Over Bladder: A Systematic Review of Dual Cholinesterase Inhibitor and Urinary Anticholinergic Use. Drugs Aging. 2018; 35: 27-41.
- Komesu YM, Amundsen CL, Richter HE, et al.: Refractory urgency urinary incontinence treatment in women: impact of age on outcomes and complications. Am J Obstet Gynecol. 2018; 218: 111.e1-111.e9
- 関戸哲利:高齢者における前立腺肥大症の治療. 泌尿器外科 2019; 32: 453-459.
- Malde S, Nambiar AK, Umbach R, et al.: Systematic Review of the Performance of Noninvasive Tests in Diagnosing Bladder Outlet Obstruction in Men with Lower Urinary Tract Symptoms.Eur Urol. 2017; 71: 391-402.
- Bortnick E, Brown C, Simma-Chiang V, et al.: Modern best practice in the management of benign prostatic hyperplasia in the elderly. Ther Adv Urol. 2020 May 27; 12: 1756287220929486. doi: 10.1177/1756287220929486.
- Oelke M, Wagg A, Takita Y, et al.: Efficacy and safety of tadalafil 5 mg once daily in the treatment of lower urinary tract symptoms associated with benign prostatic hyperplasia in men aged ≥75 years: integrated analyses of pooled data from multinational, randomized, placebo-controlled clinical studies. BJU Int. 2017; 119: 793-803.
- 黒田秀也:タダラフィルの長期有効性と安全性. 日排尿会誌. 2019; 30: 456-462.
- Roehrborn CG, Barkin J, Tubaro A, et al.: Influence of baseline variables on changes in International Prostate Symptom Score after combined therapy with dutasteride plus tamsulosin or either monotherapy in patients with benign prostatic hyperplasia and lower urinary tract symptoms: 4-year results of the CombAT study. BJU Int. 2014; 113: 623-635.
- Kumar A, Nalawade V, Riviere P, et al.: Association of Treatment With 5α-Reductase Inhibitors and Prostate Cancer Mortality Among Older Adults. JAMA Netw Open. 2019 Oct 2;2(10): e1913612. doi:10.1001/jamanetworkopen.2019.13612.
- Chapple CR, Osman NI, Birder L, et al.: Terminology report from the International Continence Society (ICS) Working Group on Underactive Bladder (UAB). Neurourol Urodyn. 2018; 37:2928-2931.
- 吉田正貴,山口脩,関戸哲利,他:日本排尿機能学会 UAB コアワーキンググループ報告書.日排尿会誌. 2019; 30: 407-411.
- Stoffel JT, Peterson AC, Sandhu JS, et al.: AUA White Paper on Nonneurogenic Chronic Urinary Retention: Consensus Definition, Treatment Algorithm, and Outcome End Points. J Urol. 2017; 198:153-160.
- 日本排尿機能学会/日本泌尿器科学会編.夜間頻尿診療ガイドライン[第2版]. リッチヒルメディカル,2020.
- 関戸哲利:夜間多尿に対する行動療法. 排尿障害プラクティス2020; 28:42-49.
筆者

- 関戸 哲利(せきど のりとし)
- 東邦大学医療センター大橋病院泌尿器科教授
- 略歴
- 1991年:筑波大学医学専門学群卒業、筑波大学腎泌尿器外科入局、1997年:筑波大学 臨床医学系助手、1999年:文部省在外研究員(カリフォルニア大学サンフランシスコ校)、 2000年:茨城西南医療センター病院、2002年:(株)日立製作所日立総合病院、2003年:筑波大学臨床医学系泌尿器科学講師、2012年より現職。医学博士
- 専門分野
- 泌尿器科外科学、神経泌尿器科学、女性泌尿器科学、泌尿器腫瘍学
転載元
機関誌「Aging&Health」アンケート
機関誌「Aging&Health」のよりよい誌面作りのため、ご意見・ご感想・ご要望をお聞かせください。
お手数ではございますが、是非ともご協力いただきますようお願いいたします。
