高齢者泌尿器がんの治療戦略
公開日:2020年10月30日 09時00分
更新日:2024年8月14日 10時12分
こちらの記事は下記より転載しました。
中川 昌之(なかがわ まさゆき)
鹿児島大学医学部泌尿器科教授
はじめに
近年、わが国では平均寿命の延びに伴い高齢化が急速に進んでいる。2013年には65歳以上人口が25%となり、2025年には30%、2060年には39.9%に達すると予測されている1)。一方で総人口は2008年の1億2800万人をピークに減少し始め、2060年には8000万人まで減少すると予測されており1)、このような人口構成の急速な変化は疾患構成の変化と医療需要の変化をもたらし社会活動に大きな影響を与える。近年、前立腺がんをはじめとする泌尿器がんは増加傾向にあり、精巣腫瘍を除くほとんどの泌尿器がん(前立腺がん、腎盂・尿管がん・膀胱がん、腎がん)は高齢者にみられ、その治療法の決定は容易ではない。
本稿では、高齢の泌尿器がん患者の治療選択で考慮すべきポイントや問題点などを概説したい。また、特に前立腺がん、膀胱がん、腎がんについての治療上の注意点や術後合併症についても述べたい。
治療法選択のポイント
高齢がん患者の治療法決定には以下のような点を考慮すべきである。すなわち、①患者の余命、②がん治療での到達目標、③患者の望み、④治療による問題点である。
1.患者の余命
たとえば転移のない前立腺がんで根治療法を考慮する場合、その患者の期待余命が10年未満の場合は侵襲性の高い手術療法ではなく、放射線療法やホルモン療法を選択するほうがよいかもしれない。というのも放射線療法やホルモン療法は手術療法と比べ侵襲性が小さく、これらの治療法を上手に組み合わせると約10年間、前立腺がんをコントロールすることが可能となることが多く、あえて侵襲性の高い手術を受けなくても得られるメリットは同じであるからである。しかし、この治療法では10年以上疾患をコントロールすることは困難であるので、期待余命が10年以上の場合は手術療法を選択することが多い。このように患者の期待余命によって治療法の選択が変わってくることがある。
2.治療の到達目標
高齢の患者が侵襲性の高い治療法を選択すると手術関連死や重篤な術後合併症のリスクが高くなる。したがって、治療で得られるベネフィットとリスクのバランスを考えて治療法を選択しなければならない。治療前に自立歩行ができ、生活が自立している患者が、がん治療を受けたことで後遺症に苦しんだり介助が必要になる場合がありうるので、ただ延命のみを求めることが最良とは限らないからである。
3.患者の望み
十分なインフォームド・コンセントがなされ自分の病気をよく理解している患者であれば、常に医療側が提案する治療法が最良の治療法になるとは限らない。根治療法以外でも患者本人や家族の希望をかなえられる治療法があるかもしれない。
4.治療の問題点
がん治療を行ううえで副作用や有害事象は起こりうるので、治療後にそれらが後遺症となったり介護が必要となり生活様式が変わる場合があるので、事前に十分なインフォームド・コンセントを行ったうえで治療法を選択することが望まれる。
高齢者の問題点
高齢者には以下で述べるような非高齢者と異なる特徴がある。それらを考慮してがん治療を選択しなければならない。
1.身体・精神的予備機能とフレイル
一般に高齢者では種々の生理的予備機能が低下しており、これをFrailty(フレイル)と呼ぶ。日本老年医学会では、「Frailtyとは、高齢期に生理的予備能が低下することでストレスに対する脆弱性が亢進し、生活機能障害、要介護状態、死亡などの転帰に陥りやすい状態で、筋力の低下により動作の俊敏性が失われて転倒しやすくなるような身体的問題のみならず、認知機能障害やうつなどの精神・心理的問題、独居や経済的困窮などの社会的問題を含む概念である」としている2)。高齢者では加齢に伴い臓器機能が低下しているため非高齢者に比べ、薬物の有害事象が発生しやすかったり、複数の併存疾患を有していたり、認知症、せん妄、尿失禁などを起こしやすいなど老化に伴う生理的変化がみられる。また、介護者の有無により栄養状態や服薬状況が異なることや経済状況の違いなどの社会的問題もある。これらのことも考慮しながら治療方針を決定しなければならない。
このような高齢者の特徴を踏まえて日本臨床腫瘍研究グループ(JCOG)では、2016年に高齢がん患者を対象とした臨床研究を行う際の指針「高齢者研究ポリシー2016」を発表している3)(図1)。それによるとがん患者はfit患者とunfit患者と分類され、前者は非高齢者と同様に標準治療を受けられる患者のことをいい、後者は標準治療が受けられない患者のことをいう。後者はさらにvulnerable患者とfrail患者に分類される。vulnerable患者とは、標準治療は受けられないが何らかの治療を受けられる患者をさし、frail患者は積極的な治療の対象にならず、Best Supportive Care(BSC)や緩和医療のみの治療の対象者をさす。
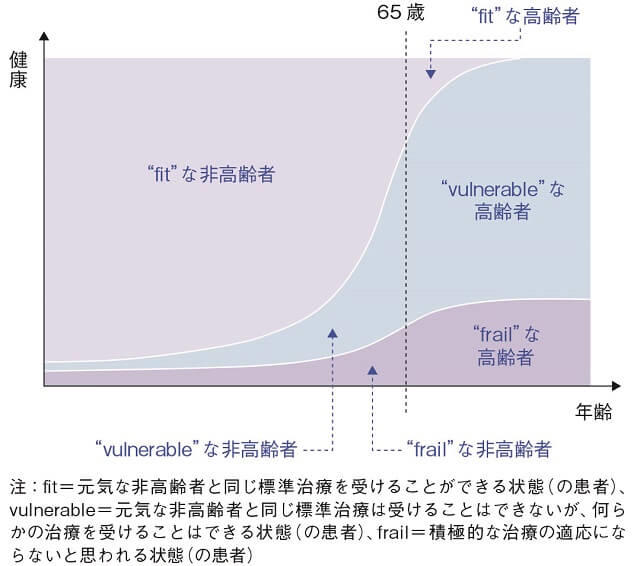
(JCOG. JCOG高齢者研究ポリシー3)より引用)
〈フレイルの評価方法〉
高齢がん患者ではその身体機能は必ずしも暦年齢と一致しないことから個人差が大きく、非高齢者と比べ術後合併症や術後死亡率が高く、入院期間も延長傾向にある。したがって、術前のリスク評価は重要となる。従来から手術適応を決めるにあたりPerformance Status(PS)をはじめいくつかの術前評価法が用いられてきたが、高齢者の場合これらの評価法のみでは術後合併症の発生予測などは困難である。そこで老年医学領域では高齢者総合的機能評価(Comprehensive Geriatric Assessment: CGA)が広く用いられている。これは身体機能評価、精神心理学的評価や認知機能評価を包括的に組み合わせた生活機能障害を総合的に評価する手法でいくつかの方法がある(表1)。そのうちG8は合併症、機能、栄養、精神、医療社会的状況などを評価する指標であり、高齢がん患者の機能評価でよく用いられる4)(表2)。これは17点満点の質問票で構成され、術後の有害事象の予測などに用いられ、14点以下では3年以内の死亡率が上昇するため、さらなる精査が求められている5)。
表1 高齢者機能評価スクリーニング法
※1 Bellera CA, et al. Ann Oncol 2012; 23: 2166
※2 Saliba S, et al. J Am Geriatr Soc 2001; 49: 1691
※3 Kenis C, et al. J Clin Oncol 2014; 32: 19
※4 Borson S, et al. J Am Geroatr Soc 2003; 51: 1451
※5 Toba K, et al. Geroatr gerontol Intern 2002; 2: 23
(JCOG. JCOG高齢者研究ポリシー.推奨高齢者機能評価ツールより引用)
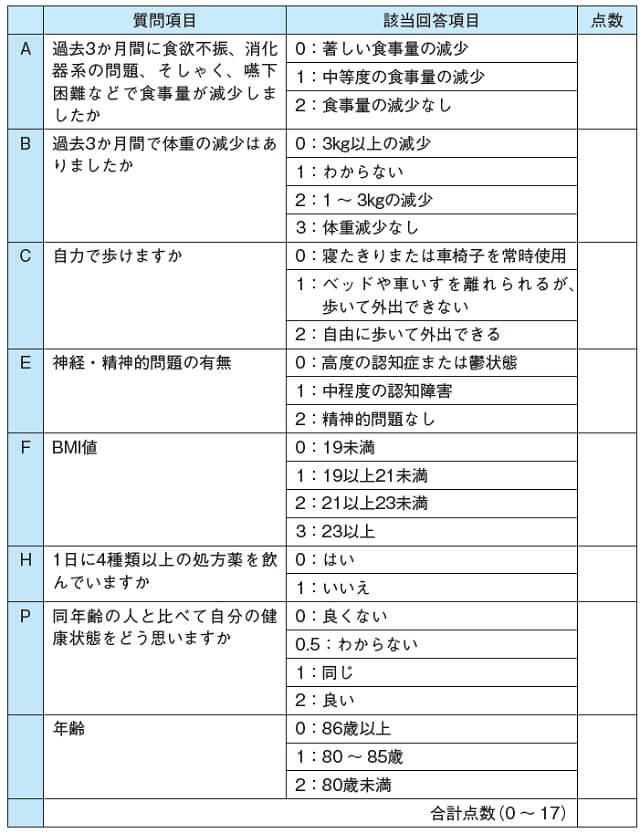
2.併存疾患
一般的に高齢者は併存疾患を有することが多く、長時間の手術などの侵襲的な治療を行うことで、周術期合併症の発生率や死亡率が上昇する。また薬剤を複数服用している場合も多く、特に抗凝固薬のように根治治療のため休薬を必要とすることもある。1987年にCharlsonらは死亡に寄与する併存疾患を重みづけし、それをスコア化したチャールソン併存疾患指数(CCI)を提唱した6)。これによると、スコア1として冠動脈疾患、うっ血性心不全、慢性肺疾患などがあり、スコア2として片麻痺、腎疾患、臓器障害を伴う糖尿病があり、スコア3として中~重症の肝疾患、スコア6として転移性固形腫瘍、エイズがあげられている。評価はlow(0点)、medium(1-2点)、high(3-4点)、very high(5点以上)の4段階でなされているが、さまざまな疾患においてCCIと患者の予後や臨床結果と相関があると報告されている7),8)。
3.社会的環境
高齢者のおかれている社会的環境はさまざまである。独居あるいは夫婦で自立できている場合や社会的に孤立している場合、また家族と同居している場合や介護施設に入居している場合、認知症や機能的不具合を有して社会的環境が変わる場合などさまざまである。このような社会的環境も考慮してがんの治療法を選択しなければ、せっかく根治手術をしても満足のいく結果にならないことがある。どのようにすることがその患者にとって最善であるかを社会的環境の面からも考慮しなければならない。
高齢者の泌尿器がん治療の注意点
次に主な泌尿器がんについて、高齢者を治療するうえでの要点を述べたい。
1.前立腺がん
近年、PSA健診や人間ドックの普及により前立腺がんの患者数が増加している。一般に前立腺がんは60歳以後の高齢者に多い。転移のない限局性前立腺がんの根治療法は手術(前立腺全摘除術)と放射線療法である。
手術適応を決める際に、1つの基準が75歳以下という年齢基準がある。これは当時、75歳の期待余命が約10年とされたことで、手術は身体に侵襲を伴うため10年以上の余命がないならば、手術以外のより低侵襲の放射線療法やホルモン療法で10年寿命を延ばすほうがよいという考えから設定されている。最近では、より低リスクの前立腺がんでは監視療法といってPSA採血と定期的な前立腺生検で経過観察をして根治療法を先送りする方法も選択肢となっている。一方、高リスク前立腺がんの場合は、ネオアジュバントホルモン療法と拡大前立腺全摘除術あるいは放射線療法を組み合わせた治療がなされている。
前立腺は排尿機能や性機能に関係するため、それらの根治手術後には尿失禁と性機能障害が起こりうるが、高齢者の場合は非高齢者と比べ尿失禁の回復が遅れがちで遷延しやすい9)。また、性機能温存目的で神経温存手術を行っても性機能回復が困難なことがあることを事前に説明する必要がある9)。
2.膀胱がん(特に筋層浸潤性膀胱がん)
筋層浸潤性膀胱がんの根治手術では膀胱全摘除術および尿路変向術を行うことになり大きな侵襲を伴う。高齢者がこのような根治治療を受けた場合の手術関連死と術後合併症についてのシステマティックレビューでは、手術関連死は年齢とともに頻度が上がるが、術後合併症は若年者と差がないと報告されている10)。また、根治療法による全生存率(OS)やがん特異的生存率(CSS)の改善については、年齢が上がるにつれ悪化すると報告されている。すなわち、すべての高齢者が侵襲的な根治療法を受けるメリットはなく、症例を選択すべきと結論づけられている11)。
一方、膀胱がんの根治手術の場合、特に筋層浸潤がんでは膀胱全摘、骨盤リンパ節郭清術、尿路変向術を同時に行うことから非常に侵襲性の高い手術となり、術後合併症率は28~64%と高く、術後30日以内の死亡率も1.1~5.2%ある11)。したがって手術適応を慎重に検討する必要がある。
一方、Chappidiらはmodified Frailty Index(mFI)という4段階評価の指標を用いて術後合併症率の検討を行い、mFIの高い群では術後合併症基準であるClavien分類とよく相関すると報告した11)。
3.腎がん
近年健診の普及や画像診断法の進歩により4cm以下の小径腎がんが多く見つかるようになっている。腎がんは一般に抗がん化学療法や放射線療法は無効の場合が多く、手術療法が第一選択となっている。高齢者の場合、全身状態が許せば腫瘍径や臨床病期に応じて腎部分切除術や腎摘除術を選択することになる。現在は、ロボット支援腹腔鏡下腎部分切除術も保険適用となっており、より安全で確実な手術が可能となっている。耐術能の低い場合や併存疾患の多い患者では凍結療法やラジオ波焼灼療法も選択肢となるが、実施施設が少ないことが問題である。
一方で、転移を有する進行性腎がんでは、近年新規の分子標的薬や免疫チェックポイント阻害剤が次々と登場し、治療選択肢が増えている。高齢者においては、それらの薬剤のメリットとデメリット(副作用)を考慮しながら治療薬を選択することとなる。
高齢がん患者の術後合併症
最後に高齢者の主な術後合併症について述べたい。公益財団法人長寿科学振興財団が報告している75歳以上の高齢者の胃がん・大腸がんの手術223例の術後合併症のデータによると、最も多い術後合併症はせん妄で10%にみられている12)。次に呼吸不全(8%)、縫合不全(4%)、創感染(4%)、肺炎(4%)の順に多くみられている12)。泌尿器科の手術に関していえば、膀胱全摘および回腸導管造設術を行った349名の報告(年齢中央値72歳)において、術後合併症で最も多かったのが出血(15.8%)で、次に創部感染(13.5%)、さらに尿路感染症(13.2%)、イレウスなどの消化管合併症(12.6%)、不整脈などの心臓合併症(10.9%)と続くと報告されている13)。膀胱全摘除術は泌尿器科手術の中でも特に侵襲性の高い手術であり、この報告においても術後合併症は全患者の57%でみられている13)。このように手術の違いや特性によっても合併症の種類や頻度は異なるが、高齢者では認知機能低下や身体的予備能が不十分であることが多いため、術後合併症の重篤化や遷延化が起こりやすいことに留意すべきである。
おわりに
本稿では高齢がん患者の治療戦略を立てるうえでの考慮すべきポイントや注意点、各泌尿器がんでの特徴や術後合併症について概説してきた。非高齢者と異なり複数の併存疾患を有し、身体的・精神的予備能の低下している高齢がん患者の治療は容易ではない。身体的・精神的予備力の評価のみならずその個人の希望や社会的背景に応じた最適な治療法を見つけることが満足のいく治療選択につながると考える。
文献
- Arai H, Ouchi Y, Toba K,et al.: Japan as the front-runner of super-aged societies: Perspectives from medicine and medical care in Japan. Geriatr Gerontol Int. 2015; 15: 673-687.
- JCOG(日本臨床腫瘍研究グループ).JCOG高齢者研究ポリシー
- Bellera CA, Rainfray M, Mathoulin-Pelissier S, et al.: Screening older cancer patients: first evaluation of the G-8 geriatric screening tool. Ann Oncol. 2012; 23: 2166-2172.
- Soubeyran P, Bellera C, Goyard J, et al.: Screening for vulnerability in older cancer patients: the ONCODAGE prospective multicenter cohort study. PLoS One. 2014; 9: e115060.
- Charlson ME, Pompei P, Ales KL, et al: A new method classifying prognostic comorbidity in longitudinal studies: development and validation. J Chronic Dis.1987; 40: 373-383.
- Ather MH, Nazim SM.: Impact of Charlson's comorbidity index on overall survival following tumor nephrectomy for renal cell carcinoma. Int Urol Nephrol. 2010; 42: 299-303.
- Park JW, Koh DH, Jang WS, et al.: Age-adjusted Charlson comorbidity index as a prognostic factor for radical prostatectomy outcomes of very high-risk prostate cancer patients. Plos One. 2018; 13: e0199365.
- Kundu SD, Roehl KA, Eggener SE, et al.: Potency, continence and complications in 3,477 consecutive radical retropubic prostatectomies. J Urol. 2004; 172: 2227-2231.
- Fonteyne V, Ost P, Bellmunt J, et al.:Curative treatment for muscle invasive bladder cancer in elderly patients: a systematic review. Eur Urol. 2018; 73: 40-50.
- Chappidi MR, Kates M, Patel HD, et al.: Frailty as a marker of adverse outcomes in patients with bladder cancer undergoing radical cystectomy. Urol Oncol. 2016; 34: 256.e1-6.
- 手術リスク.公益財団法人長寿科学振興財団.健康長寿ネット.
- Roghmann F, Trinh Q-D, Braun K, et al. :Standardized assessment of complications in a contemporary series of European patientsundergoing radical cystectomy. Int J Urol. 2014; 21: 143-149.
筆者

- 中川 昌之(なかがわ まさゆき)
- 鹿児島大学医学部泌尿器科教授
- 略歴
- 1981年:熊本大学医学部卒業、1983年:大分医科大学泌尿器科助手、1989年:米国国立癌研究所(NCI)客員研究員(2年間)、1996年:大分医科大学泌尿器科助教授、1999年より現職、2011年:鹿児島大学病院副院長(2年間)。医学博士
- 専門分野
- 泌尿器科学
転載元
機関誌「Aging&Health」アンケート
機関誌「Aging&Health」のよりよい誌面作りのため、ご意見・ご感想・ご要望をお聞かせください。
お手数ではございますが、是非ともご協力いただきますようお願いいたします。
