病態時間軸で考える高齢者誤嚥性肺炎・摂食嚥下障害予防戦略
公開月:2021年7月
海老原 孝枝(えびはら たかえ)
杏林大学医学部高齢医学准教授
はじめに
2019年度の本邦の死因において、肺炎は第5位、老衰は第3位である一方1)、1995年の改訂により新たに小分類された「誤嚥性肺炎」は、男性の80~84歳と100歳以上の層の死因の第5位に登場するのみで、女性においては、上位第5位以内にない。しかし、高齢者肺炎の約7割に誤嚥が関与するという不顕性誤嚥の描出を統一した従来の報告を参考にすると、高齢者が97.2%を占める「肺炎」の大部分に"誤嚥"が関連しているといっても過言でない。
誤嚥性肺炎発症の重要な責任要因のひとつは、舌咽や迷走神経知覚枝終末の神経伝達物質のサブスタンスP(SP)放出低下に起因する上気道防御反射、つまり、嚥下反射および咳反射の低下である。上気道防御反射への感覚情報の入力は、求心性に延髄中枢に達し、Central Pattern Generator(CPG)を介して嚥下関連筋群の活動統合を行う。皮質延髄路2)からCPGへの入力も、これらの嚥下協調運動を修飾する。大脳基底核のラクナ梗塞の存在は、ドーパミン作動性神経系の脆弱化から上気道防御反射低下に寄与する3)。
最近、不顕性誤嚥を端緒として、顕性誤嚥、肺炎、摂食嚥下障害に至るメカニズムが判明してきた。慢性誤嚥や繰り返す肺炎発症は、嚥下および呼吸筋の筋量と筋力の減少をもたらし、肺炎サルコペニアをきたすことがわかった4)。ネガティブワードスパイラルのため、摂食不良と栄養状態悪化となり、それは、エンドオブライフに向けてアドバンス・ケア・プランニングの導入へとつながっていく(図1)。
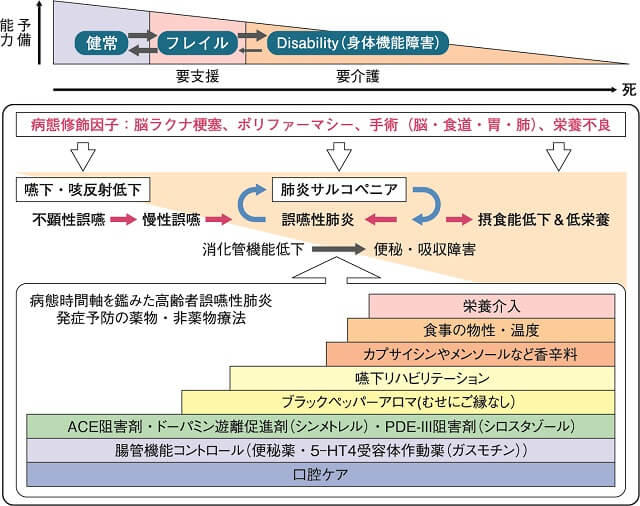
(©EBIHARA-TEAM DUPUIS 2017)
誤嚥性肺炎発症に寄与する代表的な背景疾患として、消化管疾患と認知症がある3)。消化管疾患の代表的原因は、消化管切除術後、慢性便秘をはじめとした腸管運動機能低下、円背の高齢者によく認められる胃食道逆流である。また、2025年には750万人と推定される認知症。認知症罹患施設高齢者の転帰は、認知症の進行とともに約8割が摂食嚥下障害を有し、半数が肺炎を発症するとされている。つまり、認知症の終末期は、肺炎および嚥下障害とともにあるといっても過言ではない。認知症は病型により、誤嚥性肺炎・摂食嚥下障害発症メカニズムが異なる。
認知症病型における誤嚥性肺炎・摂食嚥下障害
1. 血管性認知症
米国精神医学会分類およびNINSA-AIRENの血管性認知症(VaD)診断基準の中に、高次機能に直接関与する重要な部位の梗塞、基底核におけるラクナ梗塞がある。大脳皮質延髄路2)の梗塞および基底核のラクナ梗塞の存在は嚥下障害のリスクである。片側あるいは両側の基底核ラクナ梗塞に応じて、嚥下反射の低下と不顕性誤嚥の発生率が増加する3)。両側ラクナ梗塞の存在は、肺炎発症の重要なリスク因子で、高血圧罹患で4.1倍、糖尿病罹患で2.4倍ラクナ梗塞を保有するとの報告があり、つまり、生活習慣病の予防がVaDにおける誤嚥性肺炎発症予防となる。
2. アルツハイマー型認知症
アルツハイマー型認知症(AD)においては、先行期障害が主として認められる。認知症病期後期(尿意あるいは便意がない)より進行していると、経口摂食不可、あるいは、ごく少量の食物を用いた嚥下訓練を行うのがやっとの患者の割合が増加してくる(図2)5)。これは、アミロイド沈着神経変性が食欲に関連する脳局在、つまり眼窩前皮質、前帯状回、内側側頭皮質にも影響を及ぼし、その結果、カロリー摂取の低下が認められると考えられる。一方、嚥下反射は、高度期で、低下を示す6)。しかし、嚥下関連脳部位に血管性病変を併せ持つADにおいては、早期から嚥下反射低下および肺炎発症をきたす。
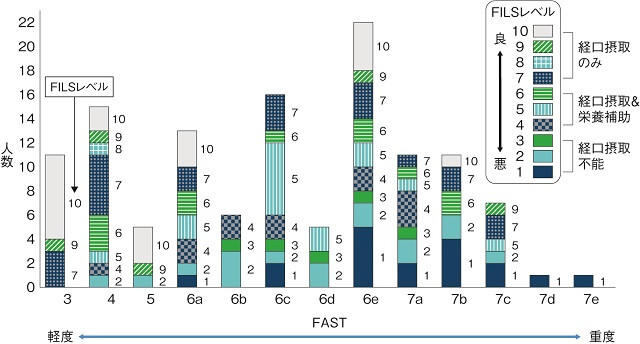
(Miyamoto T, Ebihara T, Kozaki K. PLoS One. 20195)より引用)
3. レビー小体型認知症
レビー小体型認知症(DLB)の一連の病態であるパーキンソン病(PD)の死因は、肺炎・気管支炎および窒息が半数以上を占める。PD患者においては、早期より、嚥下反射低下および喀痰排出能を反映する「咳の強さ」が低下、つまり「弱々しい咳」を呈し、進行すると、咳反射感受性低下も伴う7)。さらに、PDの低酸素および高二酸化炭素換気応答の低下が報告されており、われわれの研究においても、DLBは、ADと比較し、中枢性応答の低下が認められた8)。言い換えれば、肺炎罹患のDLB患者は、ADと比較し、肺炎発症に対する主訴・客観的所見が薄く、周囲が認識したときは重症化していることが想定される。
誤嚥性肺炎・摂食嚥下障害の予防
『成人肺炎診療ガイドライン2017』9)において、医療介護関連肺炎のうち、易反復性の誤嚥性肺炎のリスクが存在するとき、個人の意思やQOLを考慮した治療やケアが推奨された。以上から、上気道防御反射低下や口腔乾燥を招く薬剤の休止あるいは変更、SPの産生・放出促進や分解抑制をする薬剤や消化管運動機能を改善する薬剤の投与、そして、発症予防の科学的看護介護を行うことが、誤嚥性肺炎発症予防戦略の鍵になる。
1. 薬物療法
(1)アンギオテンシン変換酵素阻害剤
アンギオテンシン変換酵素(ACE)阻害剤の副作用に、空咳がある。咳の原因物質は、ブラジキニンやSPであることはよく知られており、ACE阻害剤は咳易惹起性である。また、ACE阻害剤の内服(2週間)前後での嚥下反射は改善し、脳血管障害罹患高齢者において肺炎発症は低値であった(3年間前向きコホート)3)。
(2)ドーパミン遊離促進剤
ラクナ梗塞を有する高齢者において、シンメトレル内服群は非内服群と比較し、肺炎発症率低下が認められた(3年間前向きコホート)3)。
(3)ホスホジエステラーゼ・阻害剤
抗血小板剤のシロスタゾールを1年間内服した群と非内服群の比較では、約2倍肺炎発症率に差があった3)。シロスタゾールは、高率に嚥下障害の原因となる脳梗塞再発予防を有することに加え、脳血流増加作用も有することが、肺炎予防効果につながると考えられる。
(4)5-HT4受容体作動薬
モサプリドは、消化管内在神経叢(そう)に存在する5-HT4受容体を刺激することにより、消化管運動促進作用を示す。脳血管障害を有する、胃切除後高齢者のモサプリド内服群は非内服群より肺炎発症率は低値であった(1年間前向きコホート)3)。
(5)肺炎ワクチン
高齢者肺炎発症において、インフルエンザワクチンと23価肺炎球菌ワクチンの併用接種で、医療費、入院頻度、死亡率の相乗抑制効果が認められている10)。
(6)上気道防御反射低下や口腔乾燥を招く薬剤の休止あるいは変更
ドーパミン作動性神経系およびその下位のSP作動性神経系を抑制する作用、つまり、抗ドーパミン作用を有する薬剤、抗精神病薬、肺炎発症と関連する口腔乾燥をもたらす作用を有する薬剤(抗コリン剤など)、筋弛緩作用を有する薬剤は休止あるいは別の作用機序の薬剤に変更したい。
2. 非薬物療法
(1)口腔ケア
口腔ケア介入は、肺炎発症および死亡率を抑制することがよく知られている(2年間前向きコホート)。食片や口腔内細菌の除去のほか、ブラッシングによる、中枢性の機械的刺激として、嚥下反射・咳反射感受性の改善を促す(1か月間前向きコホート)3),11)。また、施設高齢者の舌細菌叢解析研究では、グラム陰性菌のプロテヴォーラ、ヘモフィルス、ベイロネラ、トレポネーマ検出群で肺炎発症が高値であったのと同時に、口腔乾燥が重要な肺炎発症リスクであることが示された(1年間前向きコホート)12)。口腔内保湿ジェルの介入によって、抗菌薬と補液の投与日数と回数が減少したと報告があり、口腔ケアにおいては「清掃と保湿」のデュアル介入が肺炎発症予防に有益と考える。
(2)食事
①Transient Receptor Potential受容体刺激
舌咽あるいは迷走神経知覚枝終末に、温度感受性のTransient Receptor Potential(TRP)チャネルが存在する。TRPチャネルは、多くの化学的・物理的刺激を感受する生体センサーとして重要な働きを担っており、それが高齢者の誤嚥予防に応用できる。
- 食事の温度
- 60度以上の熱い温度に反応するTRPV1、17度以下の冷たい温度に反応するTRPM8刺激応答により、嚥下反射は鋭敏に改善する。であるから、「熱い」、あるいは「冷たい」と判別しやすい温度の食事をする(供する)ことは重要である11)。Logemannらが報告した「アイスマッサージ」を食事前に行うことも理にかなっている。
- 香辛料
- 赤唐辛子の辛味成分であるカプサイシンは、咽喉頭の知覚神経終末にTRPV1作動薬として、10-9から10-11logM/mlの濃度(通常の感覚で一味唐辛子をふりかけた程度)で、清涼感のあるミントの主成分であるメンソールは、TRPM8作動薬として、10-2から10-4Mの濃度の範囲で、嚥下知覚および運動を改善する11)。
②食事の物性
粘弾性、凝集性、硬度を三本柱に、嚥下食は規定されるが、嚥下内視鏡あるいは嚥下造影を用いて、食可能な形態を判定することがまずは初段階となる。より簡便な方法として、フードテストがある。ゼラチンを使用したり、ミキサーを使ったり、きざんだりと個々の可能な食形態を供する。
(3)アロマテラピー
誤嚥性肺炎を繰り返し発症する高齢者においては、島皮質の活性低下を示すことが多い。島皮質の活性化による嚥下協調運動改善を目的としたアロマテラピーも有用である。施設高齢者へ行った、黒胡椒粒外皮より抽出したアロマの毎食前1分間の嗅覚刺激介入(1か月RCT)で、島皮質の血流の改善とともに、嚥下反射および嚥下運動回数が改善した11),14)。アロマテラピーによる誤嚥予防は、意識状態低下例、その時点で絶食の患者、術後肺炎発症懸念例、重度の嚥下障害による薬剤内服困難例にも使用でき、limitation(制限)が少ない。また、咽頭に痰が常に絡んでいる慢性誤嚥例、時折、一過性の発熱が見られる方、繰り返す肺炎既往の患者などに導入しやすい。また、黒胡椒のアロマテラピーは前帯状回を活性化し、食欲を促す。前述のADの先行期障害に使いやすい。
(4)食後の座位保持
食後は、30度以上、2時間以上のギャッジアップの体位を行うことが推奨される3)。
(5)便通コントロール
高齢者の腸管運動は機能低下をし、慢性便秘を呈していることが多い。適宜、便秘薬を使用して便通コントロールを行うことが肺炎発症抑制につながる15)。
(6)栄養
肺炎発症群は非発症群よりも低栄養状態であることが多く報告されている一方、肺炎発症群は摂取カロリーが少ないとの報告もある。
絶食下にある誤嚥性肺炎発症高リスクの高齢患者を対象にした、必要カロリー量[Harris-Benedict式x活動係数(寝たきり)xストレス係数(1.1-2)]の栄養介入では、非介入群前と比較し、肺炎発症回数の減少が報告されている(前向きコホート)16)。カロリー計算に基づいた栄養介入が、アルブミン製剤等を投与せずとも血清総蛋白やアルブミン量の改善とともに肺炎発症予防が期待できる。
まとめ
上気道防御反射低下および低栄養は、高齢者誤嚥性肺炎の90日以内死亡の予測因子でもある17)。繰り返す肺炎はもとより慢性誤嚥は、肺炎サルコペニアおよび摂食障害を引き起こし、ネガティブワードスパイラルをもたらした結果、肺性カへキシアに至る。であるから、誤嚥性肺炎・摂食嚥下障害の予防は、上気道防御反射の低下予防あるいは改善、そして、栄養状態の改善に帰着する(図1)。
日常診療において、患者の病態時間軸の立ち位置を把握し、その立ち位置に応じた適切な薬物・非薬物療法の介入を行っていくことが、「個人の意思やQOLを考慮した治療やケア」に叶うものと考える。「家庭でできる誤嚥予防」(図3)は、患者およびその家族への教育資料となる。

(©EBIHARA-TEAM DUPUIS2017)
(
文献
- Steinhagen V, Grossmann A, Benecke R, et al.: Swallowing disturbance pattern relates to brain lesion location in acute stroke patients. Stroke. 2009; 40(5): 1903-1906.
- Yamaya M, Yanai M, Ohrui T, et al.: Interventions to prevent pneumonia among older adults. (Review) J Am Geriatr Soc. 2001; 49(1): 85-90.
- Okazaki T, Ebihara S, Mori T, et al.: Association between sarcopenia and pneumonia in older people. (Review) Geriatr Gerontol Int. 2020; 20(1): 7-13.
- Miyamoto T, Ebihara T, Kozaki K.: The association between eating difficulties and biliary sludge in the gallbladder in older adults with advanced dementia, at end of life. PLoS One. 2019; 14(7): e0219538.
- Wada H, Nakajoh K, Satoh-Nakagawa T, et al.: Risk factors of aspiration pneumonia in Alzheimer's disease patients. Gerontology.2001;47(5): 271-276.
- Ebihara S, Saito H, Kanda A, et al.: Impaired efficacy of cough in patients with Parkinson disease. Chest. 2003; 124(3): 1009-1015.
- Ebihara T, Gui P, Ooyama C, et al.: Cough reflex sensitivity and urge-to-cough deterioration in dementia with Lewy bodies. ERJ Open Res. 2020; 6(1): 00108-2019.
- 日本呼吸器学会:成人肺炎診療ガイドライン2017.メディカルレビュー社, 2017.
- Kawakami K, Ohkusa Y, Kuroki R, et al.: Effectiveness of pneumococcal polysaccharide vaccine against pneumonia and cost analysis for the elderly who receive seasonal influenza vaccine in Japan. Vaccine. 2010; 28(43): 7063-7069.
- Ebihara S, Ebihara T, Gui P, et al. : Thermal taste and anti-aspiration drugs: a novel drug discovery against pneumonia. (Review) Curr Pharm Des. 2014; 20(16): 2755-2759.
- Takeshita T, Tomioka M, Shimazaki Y, et al.: Microfloral characterization of the tongue coating and associated risk for pneumonia-related health problems in institutionalized older adults. J Am Geriatr Soc. 2010; 58(6): 1050-1057.
- Sudo E, Maejima I.: The effects of moisturizing gel on the prevention of bronchial infectious disease in patients with cerebrovascular disease]. Nihon Ronen Igakkai Zasshi. 2011; 48(1): 84-85. Japanese.
- Ebihara T, Yamasaki M, Kozaki K, et al.: Medical aromatherapy in geriatric syndrome. (Review) Geriatr Gerontol Int. 2021; 21(5): 377-385.
- Takahashi M, Shirai S, Sawayama C, et al.: Constipation and aspiration pneumonia. Geriatr Gerontol Int. 2012; 12(3):570-571.
- Yamaya M, Kawakami G, Momma H, et al.: Effects of nutritional treatment on the frequency of pneumonia in bedridden patients receiving oral care. Intern Med. 2020; 59(2): 181-192.
- Ebihara T, Miyamoto T, Kozaki K.: Prognostic factors of 90-day mortality in older people with healthcare-associated pneumonia. Geriatr Gerontol Int. 2020; 20(11): 1036-1043.
筆者

- 海老原 孝枝(えびはら たかえ)
- 杏林大学医学部高齢医学准教授
- 略歴
- 1990年:秋田大学医学部卒業、東北大学医学部老年科、1996年:Postdoctoral fellow, Meakins-Christie Labo. McGill Univ. Montreal, Canada、2000年:東北大学医学部老年・呼吸器内科医員、2006年:東北大学病院老年内科助教、2007年:東北大学加齢医学研究所老年医学分野助教、2014年:東北大学大学院歯学系研究科国際歯科保健分野非常勤講師(~現在)、東京大学大学院加齢医学講座研究員、2015年:東京大学大学院医学系研究科加齢医学講座非常勤講師(~現在)、2016年より現職
- 専門分野
- 老年医学(高齢者誤嚥性肺炎・認知症高齢者摂食嚥下障害)
以下をクリックすると機関誌の内容をご覧になることができます。
WEB版機関誌「Aging&Health」アンケート
WEB版機関誌「Aging&Health」のよりよい誌面作りのため、ご意見・ご感想・ご要望をお聞かせください。
お手数ではございますが、是非ともご協力いただきますようお願いいたします。
