第6章 リハビリテーション・生活療法 1.摂食・嚥下障害のリハビリテーション
公開月:2020年5月
藤田医科大学医学部リハビリテーション医学I 講座
臨床准教授
柴田 斉子
1:摂食・嚥下障害によって生じる問題
摂食・嚥下障害があると、ヒトは誤嚥性肺炎や窒息の危険に晒され、経口摂取が十分に行えないために脱水や低栄養をきたし、脳卒中やフレイル、サルコペニアの発生率を高めることにもつながる。また、人生の最後まで残る食べる楽しみの喪失という問題も生じる。ヒトの生活全体を治療のターゲットとするリハビリテーション医学では、食事の問題(eating problem)も活動の障害(activity disorder)のひとつと捉えて、その対処法を考えていく。
摂食・嚥下障害をもつ患者は飲み込む動作の問題だけでなく、食べ方の判断や咀嚼の問題など食べること全体に問題を持っている場合が多い。このような多様な問題に対して、食物の種類や食べ方など行動レベルの介入が有効な場合が多く、医療者のみならず摂食・嚥下障害患者に関わる介護スタッフや家族も介入の目的、意義について十分に理解することが安全な経口摂取を続けられるコツになる。
2:摂食・嚥下障害の有病率
2011年の厚生労働省が発表する人口動態統計1)において、これまで日本人の死因の4位であった肺炎が、脳卒中を越えて3位になったことは大きなインパクトを与えた。肺炎で亡くなる人の97%以上を65歳以上の高齢者が占めており2)、肺炎での死亡率上昇の原因として高齢人口の増加があげられる。また、肺炎で入院する60歳以上の患者70%以上が誤嚥性肺炎であることが報告3)されており、高齢化と摂食・嚥下障害とは関連が深い。我が国の高齢化率は2011年の23.3%から2017年には27.7%まで上昇している。2017年の統計では、肺炎が死因の5位となったが、この年から誤嚥性肺炎を独立して集計するようになったことが影響している。死因5位の肺炎と7位の誤嚥性肺炎を足すと心疾患に続く3位となり1)、肺炎による死亡は減少していない。
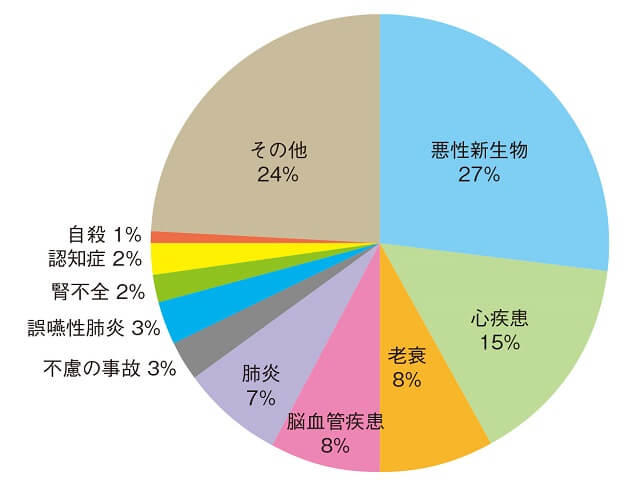
2011年に死因の第3位となった肺炎は5位になったが、2017年の統計から誤嚥性肺炎を独立して集計するようになったことが影響している。肺炎と誤嚥性肺炎を足すと心疾患に続く3位の死亡数となる。また、不慮の事故の内訳では、転倒・転落・墜落に続いて不慮の窒息が多い。いずれも高齢者の占める割合が高く嚥下障害の関連が示唆される。
全国47施設の協力を得て調査した摂食・嚥下障害患者割合を図2、3に示した4)。療養型病床における摂食・嚥下障害患者割合は高く、特に医療療養型病床では7割以上の患者が経管栄養のみで管理されており、在宅介護が困難な重度の摂食・嚥下障害患者が集まっている現状が推察される。
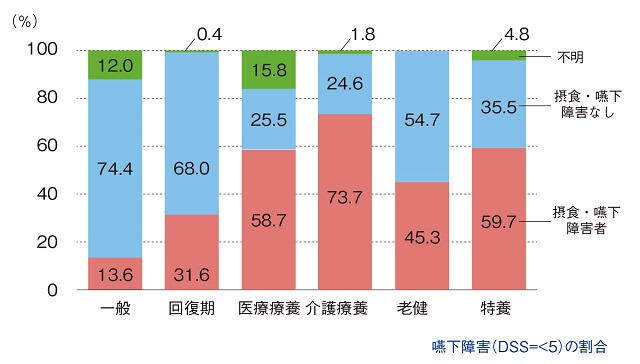
(平成23年度老人保健健康増進等事業4)より引用)
摂食・嚥下障害の臨床的重症度分類(Dysphagia Severity Scale:DSS)を用いて,DSS≤5(口腔問題)を嚥下障害と診断した場合の各施設における摂食・嚥下障害者割合を示す。
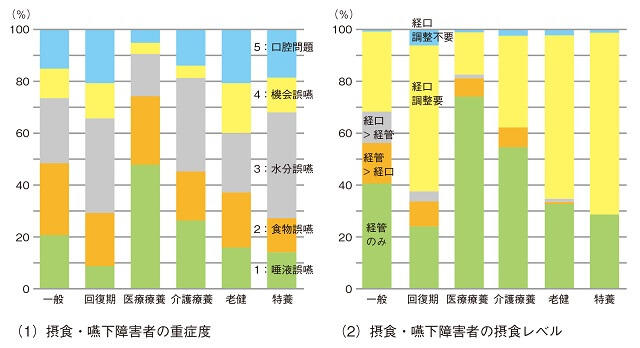
(平成23年度老人保健健康増進等事業4)より引用)
通常、経口摂取が困難なDSS1、2のレベルが医療療養病床に多く、経管栄養で管理されている例が多い。
3:摂食・嚥下障害の介入
摂食・嚥下リハビリテーションには、大きく分けて間接訓練と直接訓練がある。間接訓練は食物を使わない訓練で、主に喉頭挙上筋群の筋力訓練や嚥下反射惹起の促通などがある。直接訓練は実際に食物を用いる訓練で、姿勢調整や食物物性の調整、嚥下モデルの応用などにより嚥下運動の最良のパフォーマンスを引き出す。直接訓練実施のためには口腔衛生環境が整っている必要がある。これらの摂食・嚥下障害に対する介入手段についてそれぞれ解説する。
1.口腔衛生環境へのアプローチ
口腔ケアの目的は誤嚥性肺炎などの感染症の予防とともに、高齢者の「食」を守るための適切な口腔機能を維持することによって、低栄養の予防・改善につなげることである。一般の介護者が簡単に行うことができる、安全で効果的な標準化された口腔ケアの方法として「口腔ケアシステム」が開発されている5)。「口腔ケアシステム」では、スポンジブラシを用いた口腔粘膜の清掃、軟毛歯ブラシを用いた舌の清掃、電動歯ブラシを用いた歯面・口腔粘膜の清掃、含嗽薬によるうがい、が含まれる。その他に、歯科医師や歯科衛生士による「専門的口腔ケア」がある。「専門的口腔ケア」は、唾液や洗浄液が咽頭へたれ込むのを防ぐための姿勢調整、口腔内アセスメントを含み、専用の機器を用いて洗浄液を使わない口腔ケアの手法6)などがある。
2.間接訓練
間接訓練は食物を用いないため、基本的に安全であり、急性期あるいは重度の嚥下障害患者にも適応がある。また、直接訓練とも平行して行われる。
1)嚥下促通法
促通手段は複数あるが、用いる手技が神経機構のどの部分に働きかけて嚥下反射を惹起するのかを理解して実施する必要がある。末梢の感覚受容器を刺激して嚥下中枢への入力を増強させる方法として、Thermal tactile stimulation(前口蓋弓冷圧刺激)7)、氷なめ訓練、徒手的嚥下反射促通手技、咀嚼運動・吸啜運動の利用、チューブ嚥下訓練、歯肉マッサージなどがある。上位中枢から嚥下中枢への入力増強を利用する方法として、食欲をそそる視覚刺激や嗅覚刺激、脳の活性化につながる嚥下体操、嚥下の意識化、などがある。その他の方法として、K-point刺激法8)、表面電極を用いた経皮的電気刺激法9)、カプサイシンの利用10)などがある。
2)筋力増強
口唇、頬、舌、舌骨上筋群などについて、それぞれの可動域を確保した上で筋力増強訓練を実施する。舌骨上筋群の筋力増強訓練としてシャキア訓練11)がある。頭部挙上練習により舌骨上筋群を強化して舌骨喉頭前上方挙上を改善させることにより、食道入口部の開大が改善すると報告されている。シャキア訓練の類似法として、下顎抵抗運動12)や開口抵抗運動13)などが紹介されている。
3)嚥下手技
嚥下手技は嚥下運動の一部を随意的に調整することで嚥下方法を変え、より安全な嚥下を促す目的で実施する。代表的な嚥下手技にはMendelsohn手技、supra glottic swallow(SGS)、super-supra glottic swallow(SSGS)、effortful swallowなどがある。その目的と期待される効果を表1にまとめた14)。
表1 代表的な嚥下手技
(稲本陽子,201614)より引用)

3.直接訓練
直接訓練は残存能力を有効に活用して「食べる」ことを繰り返し練習することにより、損なわれた機能を改善させる機能回復訓練である。食物物性の調整、姿勢調整などの即時効果のある代償手段と、嚥下反射を惹起させる方法、患者にあった食具や補綴物等を組み合わせて、もっとも効率よく、安全に摂取できる条件設定が重要である。
1)食物形態の調整
食物物性は、かたさ、凝集性、付着性、すべりの程度などによって表される。摂食・嚥下障害の中心が口腔期なのか、咽頭期なのか、その重症度に応じて、適切な食物物性を決める必要がある。一般的に摂食・嚥下障害が重度な患者に対する直接訓練開始時の食形態は、柔らかく、均一でまとまりがよく、ベタつかず、すべりがよいゼリーやとろみ水が適する。崩れずに咽頭を通過しやすい、梨状窩におさまりやすく嚥下反射の遅れによる残留や誤嚥を軽減できるゼリースライス法が紹介されている15)。とろみの濃度については日本摂食嚥下リハビリテーション学会が基準16)を発表しており(表2)、International Dysphagia Diet Standardisation Initiative(IDDSI)が国際的な共通基準としてframeworkの策定も進めている17)。
| 段階1薄いとろみ | 段階2中間のとろみ | 段階3濃いとろみ | |
|---|---|---|---|
| 英語表記 | Mildly thick | Moderately thick | MExtremely thick |
| 性状の説明 (飲んだとき) |
「drink」するという表現が適切なとろみの程度 口に入れると口腔内に広がる液体の種類・味や温度によっては,とろみが付いていることがあまり気にならない場合もある 飲み込む際に⼤きな⼒を要しないストローで容易に吸うことができる |
明らかにとろみがあることを感じかつ,「drink」するという表現が適切なとろみの程度 口腔内での動態はゆっくりですぐには広がらない 舌の上でまとめやすいストローで吸うのは抵抗がある |
明らかにとろみが付いていて,まとまりがよい 送り込むのに⼒が必要 スプーンで「eat」するという表現が適切なとろみの程度 |
| 性状の説明 (⾒たとき) |
スプーンを傾けるとすっと流れ落ちる フォークの⻭の間から素早く流れ落ちる カップを傾け,流れ出た後には,うっすらと跡が残る程度の付着 |
スプーンを傾けるととろとろと流れる フォークの⻭の間からゆっくりと流れ落ちる カップを傾け,流れ出た後には,全体にコーティングしたように付着 |
スプーンを傾けても,形状がある程度保たれ,流れにくいフォークの⻭の間から流れ出ない カップを傾けても流れ出ない(ゆっくりと塊となって落ちる) |
| 性状の説明 (⾒たとき) |
スプーンを傾けるとすっと流れ落ちる フォークの⻭の間から素早く流れ落ちる カップを傾け,流れ出た後には,うっすらと跡が残る程度の付着 |
スプーンを傾けるととろとろと流れる フォークの⻭の間からゆっくりと流れ落ちる カップを傾け,流れ出た後には,全体にコーティングしたように付着 |
スプーンを傾けても,形状がある程度保たれ,流れにくいフォークの⻭の間から流れ出ない カップを傾けても流れ出ない(ゆっくりと塊となって落ちる) |
| 粘度 (MPa・s) |
50-150 | 150-300 | 300-500 |
| LST値(mm) | 36-43 | 32-36 | 30-32 |
2)姿勢調整
姿勢調整は、安全な摂食のために体内の空間を操作し、空間にはたらく重力の影響を考慮して食塊の移送障害を軽減し、咽頭から食道への食物の流れをコントロールする方法である。代表的なものに、頭部屈曲、頭頸部屈曲、頭部回旋、リクライニング位、体幹回旋などがある(表3)。
| 姿勢調整 | 対象となる障害 | 期待される効果 |
|---|---|---|
| 頭部屈曲(後頭骨〜上位頸椎(C1-2)での屈曲) | 喉頭挙上の遅れ 喉頭閉鎖遅延 喉頭蓋谷残留 |
舌骨-咽頭後壁距離の短縮. 喉頭入口部狭小化による誤嚥防止. |
| 頭頸部屈曲 (下位頸椎までを含む屈曲) |
喉頭挙上の遅れ 喉頭閉鎖遅延 咽頭残留 |
頸椎前弯解消による食塊の通過改善. 喉頭閉鎖改善による誤嚥防止. |
| 頭部回旋 | 食塊の梨状窩残留 | 残留の減少. 障害側への回旋:障害側の梨状窩への食塊流入を防ぐ. 非障害側への回旋:嚥下後の障害側梨状窩の残留を追加嚥下の際に解消する. |
| リクライニング位 | 喉頭閉鎖不全による 誤嚥 喉頭蓋谷残留 |
食塊が咽頭後壁に沿って食道に流入することにより誤嚥を防ぐ. |
| 体幹回旋 | 頭部回旋のみでは食塊を十分にコントロールできない場合 | 重力により目的とする方向に食塊を導き,誤嚥を防ぐ. 梨状窩残留を減少させる. |
3)段階的直接訓練
直接訓練では、安全な条件で一連の摂食動作を通じて訓練を進めることで、総合的な機能向上をはかる方法である。原疾患が重症である、高齢者などでは、特に全身状態に注意を払いながら実施し、意識・覚醒や呼吸状態などに危険なサインが見られる場合には、訓練の休止や訓練の段階を下げるなどの判断が必要となる。訓練の段階とは、上記で述べた食形態、姿勢に加えて一口量、総摂取量、食事環境などについて、機能向上に伴って「安全な範囲」を広げていくことを意味する。
4.呼吸訓練
摂食・嚥下障害患者では咳嗽反射の低下、咳嗽力の低下などの気道防御機構の障害があり誤嚥性肺炎の重症化につながる。したがって、呼吸訓練では、咳嗽を中心とした気道防御機能の改善を目的として実施する。口すぼめ呼吸や深呼吸により呼吸運動の調節、呼吸と嚥下の協調性の向上、換気の改善をはかる。咳嗽力を高めるための呼気筋トレーニングでは、呼気に抵抗を加える方法があり、THRESHOLD PEP(チェスト株式会社、東京)というトレーニング機器を使用する。
5.その他の対応
1)口腔内装置
口腔内装置は、形態を回復して機能の回復をはかる、機能を代償的に回復させる、感覚や運動を賦活させるなどの役割を担っている。その代表的なものに舌接触補助床(palatal augmentation prosthesis : PAP)がある。一般的には舌・口腔底腫瘍術後の舌欠損がある場合には欠損部を埋めるように作製されることが多い。その他には脳血管障害や神経筋疾患により舌機能の低下した高齢者にも適応され、有床義歯の作製時に低下した舌機能の代償をはかれるように上顎の床厚を調整する。PAP作製時には、構音障害の改善と嚥下機能の改善の両立が難しい場合があることに注意が必要である。構音の改善を指標に口蓋床の厚みを調整すると、患者に「飲み込めない」と言われることがある。また、厚くしすぎると重くなり装着感が悪くなる。嚥下の改善のためには、低下した舌の機能で効率よく食物を咽頭に送りこめること、舌のアンカーを改善し嚥下時の喉頭挙上を改善させることを目標として、嚥下造影検査時に厚みの調整を行うとよい。
2)食道入口部バルーン拡張法
食道入口部の通過障害がある例に適応する。主に延髄外側症候群による球麻痺症例で輪状咽頭筋のスパズムがある例や、その他の神経筋疾患などにより輪状咽頭筋の開大が不十分となり、食塊の咽頭通過が不十分な例である。
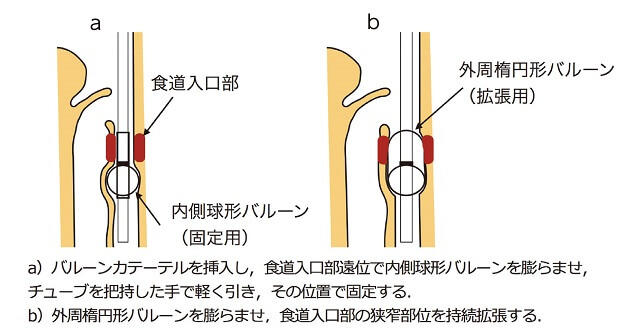
使用するバルーンは、これまで球形バルーン(12-18Frの膀胱留置用バルーン)が用いられてきた。安価で入手が容易という利点があるが、2-4cmの長さがある食道入口部では位置がずれやすく、目的とする領域を十分に拡張するには透視下で少しずつ位置をずらしながら間欠的に拡張を行うなど、手技に熟練を要することが欠点であった。2018年に食道入口部の拡張用として食道拡張用バルーンカテーテル(クリエートメディック、横浜)が発売された。このバルーンは2重構造を有しており、内側の球形バルーンをアンカーとして食道入口部遠位で膨らませ、その後、外側の楕円形バルーンを膨らませることで容易に食道入口部の持続拡張が実施できる(図4)。バルーン拡張法を実施する際には、頭部回旋や体幹回旋などの姿勢調整を行っても、食塊の咽頭通過が不十分であること、gag反射が弱くカテーテル挿入に患者が耐えられることなどが必要条件となる。gag反射が強く経口からの挿入が困難な場合には、経鼻的に挿入する場合もある。拡張時間は10秒から開始し、患者が耐えられるようであれば2-3分まで延長する。
6.外科的対応
摂食・嚥下障害の治療選択肢として外科的対応がある。これは摂食・嚥下リハビリテーションや環境調整が奏功せず、食べたいという患者と家族の希望が獲得できない場合、あるいは、全身状態の悪化を防止する必要がある場合などに行われる。手術治療は、嚥下機能改善手術と誤嚥防止手術に分けられる。
嚥下機能改善手術とは、音声機能を温存しつつ嚥下機能を改善させるものである。食塊搬送力を強化して嚥下効率を改善させ、誤嚥の軽減をはかる。術後に経口摂取に向けたリハビリテーションを必要とする。
誤嚥防止手術とは、気道と食道を分離して誤嚥を完全に防止する方法で、音声機能は喪失する。声を失うことについて患者・家族の理解・同意が前提となる。誤嚥をすることはないため、経口摂取を進めることはできるが、摂取できる食形態や量は患者の口腔機能や咽頭機能に依存するため、必ずしも普通食が十分に摂取できるわけではないことを説明する必要がある。
7.多職種連携
摂食・嚥下障害の治療はチームアプローチとして多くの専門家がその役割を担う。ベッドサイドでの評価、画像評価により決められた推奨環境、目標に対して日々のリハビリテーションや食事の中で、問題となる症状、所見がないかを患者に関わるすべての職種が観察しチーム内で共有することにより、重篤な合併症を防ぐことができ、機能の向上に合わせて遅滞なく次の段階に進むことが可能となる。医学的には画像を用いた機能評価によって、リスクを判断し、目標設定を行い、治療を行う。そして治療介入に伴う合併症の有無、機能改善の再評価を行う。患者支援の立場からは、患者・家族の障害に対する理解を深め、回復に対する希望を聞き、実現可能な目標設定、介護方法の指導、環境調整などを含む。これらのことを、患者に関わる医療者が臨機応変に役割の幅を変えて対応するチーム形態をTransdisciplinary approachと呼び、患者のニーズを満たす医療を提供することができる(図5)18)。
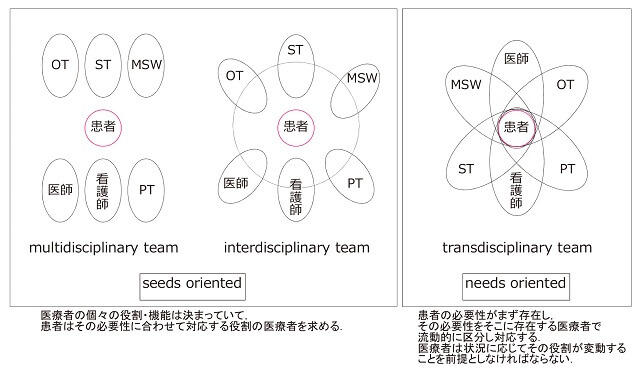
(永井将太, 200318)より引用)
文献
プロフィール

- 柴田 斉子(しばた せいこ)
- 藤田医科大学医学部リハビリテーション医学I講座 臨床准教授
- 最終学歴
- 1994年 東京女子医科大学医学部卒
- 主な職歴
- 1994年 名古屋第一赤十字病院臨床研修医 1996年 東海中央病院整形外科医員 1998年 藤田保健衛生大学医学部リハビリテーション医学講座助手 1999年-2000年 JohnsHopkins大学リハビリテーション科留学 2001年 藤田保健衛生大学医学部リハビリテーション医学講座助教 2003年 八尾はあとふる病院医長 2006年 関西医科大学リハビリテーション科 2010年 藤田保健衛生大学医学部リハビリテーション医学I講座助教 2012年 同・講師 2018年 藤田医科大学医学部リハビリテーション医学I講座臨床准教授 現在に至る
- 専門分野
- リハビリテーション医学
※筆者の所属・役職は執筆当時のもの
PDFダウンロード
